В представлении большинства людей патологии костной системы связаны преимущественно с преклонным возрастом – воображение сразу рисует согбенную старушку, опирающуюся на клюку, или седовласого деда, прикованного к инвалидному креслу. Однако эти стереотипы разрушает грозное заболевание рахит, поражающее самых маленьких и беззащитных – детей первых лет жизни. Младенчество и раннее детство – время, когда закладываются основы здоровья человека на всю последующую жизнь. Костная ткань и скелет, которые интенсивно формируются в первые месяцы и годы, не являются здесь исключением. Об опасности рахита, одного из самых распространённых заболеваний костной системы у детей, необходимо знать всем родителям, несущим ответственность за будущее своих малышей. Содержание Название заболевания рахит имеет греческое происхождение: ῥάχις означает «позвоночник», хотя деформации затрагивают не только позвоночный столб. Рахит – это патология, развивающаяся в раннем детстве, вызывающая нарушения в костеобразовании с пониженной минерализацией костной ткани. В результате нехватки витамина D и нарушения кальциево-фосфорного обмена интенсивно растущие кости формируются неправильно, размягчаются и искривляются. Вслед за минеральным обменом нарушаются и другие виды метаболизма, что ведёт к нарушениям в работе мышечной, нервной, иммунной, пищеварительной и эндокринной систем. Могут страдать и внутренние органы: печень, селезёнка, лёгкие, сердце и др. Рахит можно назвать болезнью роста, так как в его основе лежит недостаточность солей кальция и фосфора, витамина D и ряда других нутриентов, играющих ключевую роль в остеогенезе (образовании костной ткани) чрезвычайно быстро растущего организма. Ведь в течение первого года жизни вес младенца увеличивается в три раза! Из-за недостатка информированности среди малообразованных групп населения бытует миф, что рахит – не особо страшное заболевание, а естественное возрастное явление, которое само проходит после двух лет, когда темпы роста ребёнка замедляются. Потому лечить его якобы вовсе не обязательно. Это глубоко ошибочная позиция! Хотя через пару-тройку лет кальциево-фосфорный обмен и впрямь обычно приходит к норме даже без лечения, а костный матрикс минерализуется и скелет обретает достаточную прочность, последствия рахита способны омрачить всю дальнейшую жизнь. Это и уродливая фигура (сколиоз, горб, плоскостопие, кривые ноги, некрасивые и больные зубы, плохая осанка), и отставание в развитии, близорукость, ослабленный иммунитет, анемия и т.д. Да-да, неправильно сформировавшийся скелет потянет за собой массу, казалось бы, не связанных с костями «болячек»! А спустя годы рахит, перенесённый в нежном возрасте, ещё даст о себе знать другим опаснейшим недугом костной системы – остеопорозом, о чём мы расскажем в разделе «Как связаны рахит и остеопороз?». Так что профилактика и лечение остеопороза – прямая обязанность всех родителей. Рахит не является новой для человечества болезнью – он известен с древнейших времён. Однако уровень заболеваемости рахитом менялся с ходом исторического времени. Характерные описания признаков рахита встречаются в трудах древнегреческих врачей, работавших в Риме, Сорана Эфесского и Галена. Позднее европейские художники эпохи Ренессанса часто фиксировали на своих полотнах черты рахита (увеличенный живот, выпирающий лоб, деформированные конечности и грудная клетка) у маленьких моделей. Вероятно, такие изменения тела считались нормальными особенностями детской анатомии. В связи с урбанизацией и развитием промышленности в XVII веке рахит поражал всё большее количество детей, в особенности жителей запылённых, тонущих в смоге и тумане тесных рабочих кварталов английских городов. Он даже получил имя «английская (туманная) болезнь». Кстати, распространённость рахита и сегодня намного ниже в сельской местности, где малыши получают большее количество солнечного света. Открытие причин заболевания и способов его предупреждения коренным образом поменяло ситуацию в ХХ веке. Если на рубеже прошлого и позапрошлого столетий его признаки отмечались у подавляющего большинства детей – у 96 % в северной столице России и у 80 % в Москве, то сегодня уровень заболеваемости рахитом по России колеблется от 30 до 66 % в зависимости от региона. В районах с низким показателем инсоляции (каких в нашей стране много) это заболевание встречается чаще. Также его частотность зависит и от усилий педиатров, проводящих с родителями беседы о необходимости профилактики рахита. Так, в Москве, где медицинское обслуживание населения на высоте, рахиту подвержены не более 30 % малышей. Интересно, что российская статистика по рахиту существенно отличается от данных других развитых стран мира, указывающих только 5–9 больных рахитом детей на миллион. Причём это по преимуществу представители негроидной расы, наиболее предрасположенной к рахиту генетически. Такое внушительное расхождение в статистике заболеваемости рахитом связано с подходом к диагностике. На Западе в расчёт берутся только явно выраженные, запущенные случаи заболевания. Российские педиаторы при постановке диагноза опираются не на анализы крови и рентген костей, а на такие симптомы, как повышенная потливость со специфическим кислым запахом, облысение, высокая нервная возбудимость, плохой сон и пониженный аппетит. Назначение витамина D и других мер профилактики при первых признаках рахита является в России повсеместной педиатрической практикой, минимизирующей риск развития тяжёлой патологии. Основной патогенетической (связанной с механизмом возникновения и развития заболевания) причиной рахита является нарушение минерального, в первую очередь, фосфорно-кальциевого обмена на фоне недостатка в организме витамина D. Кальций – важнейшее биологически активное вещество, макроэлемент, участвующий в работе нервной системы, сердечной деятельности, свёртываемости крови, мышечном расслаблении. Но больше всего (99%) этого минерала сосредоточено в скелете человека, без него невозможно формирование костной ткани. Но для хорошего усвоения кальция в кишечнике и поступления его в костную ткань необходимо достаточное количество витамина D, без которого этот важнейший минерал, даже при большом содержании в пище, будет просто вхолостую проходить через пищеварительную систему и выводиться во внешнюю среду. С витамином D дело тоже обстоит непросто. Учёные подразделяют его на экзогенный и эндогенный виды. Первый в форме эргокальциферола (витамина D2) и холекальциферола (D3) попадает в организм с пищей. Эндогенный витамин (преимущественно холекальциферол) вырабатывается в самом организме, а именно в коже, под воздействием ультрафиолетовых лучей, за что его именуют солнечным витамином. Холекальциферол, или витамин D3, является более важной, биодоступной формой. Важно отметить, что эндогенный гиповитаминоз D может развиться даже при избытке экзогенного витамина, поступающего с едой. Дело в том, что путь превращений эргокальциферола и холекальциферолав активные метаболиты, схожие по своим функциям с гормонами, сложен. Он преобразуется в печени и почках. В результате получившееся гормоноподобное вещество кальцитриол регулирует фосфорно-кальциевый обмен, рост и минерализацию костей. Таким образом, причины развития рахита могут быть связаны как с недостаточным поступлением витамина D, кальция, фосфора из внешней среды, так и с нарушением функций желудочно-кишечного тракта, почек, печени. Рассмотрим факторы и соответствующие им группы риска развития рахита.Часть из них обусловлены состоянием здоровья и образом жизни матери в период беременности и грудного вскармливания: Из экологических факторов следует назвать загрязнённость атмосферы смогом, почв и воды, пищи – металлами (цинком, свинцом, стронцием и др.), которые могут частично вытеснять кальций из костей. Немаловажную роль играет и климат. Жители северных широт, территорий, где преобладает сырая, прохладная, облачная погода, недополучают холекальциферола из-за недостатка солнечного света. То же касается и жителей мегаполисов, где в районах многоэтажек доступ ультрафиолета во дворы невелик. Отдельную опасность представляет медикаментозная терапия беременной (кормящей) матери или малыша средствами, негативно влияющими на плотность костной ткани. Это глюкокортекоиды, фенобарбитал, антиконвульсанты, лучевая и химиотерапия, антациды, тетрациклин, гепарин, циклоспорин и др. Климатическо-географический фактор позволяет отнести к группе риска рахита большую часть детей нашей страны. Всех сознательных родителей не может не волновать вопрос: «Как избежать рахита у ребёнка?» Во-первых, это исключение или ослабление влияния перечисленных выше факторов риска. Во-вторых, это ряд специальных противорахитических мер. Введение в меню беременной продуктов, содержащих витамин D и кальций, – хорошая профилактика рахита. Витамин D с пищей можно получить, кушая яичные желтки, жирные сорта морской рыбы, петрушку, картофель, семечки и орехи, овсянку, сливочное масло и кисломолочные продукты. А кальцием богаты сыр и другие молокопродукты, мак и кунжут, бобы и фасоль, сардина, капуста, крапива и шиповник, петрушка, миндаль, фисташки и лесной орех. Наблюдение в женской консультации, соблюдение рекомендаций врача и проведение всех назначаемых обследований уменьшает риск развития различных заболеваний и осложнений беременности, что также служит залогом рождения здорового ребёнка. В последнем триместре беременности обычно назначаются специализированные витаминно-минеральные комплексы, включающие витамин Dи кальций. Женщинам с выявленным гиповитаминозом D рекомендуется принимать его дополнительно в количестве 2–4 тыс. МЕ в день. Профилактическое применение после 3 недель с момента рождения (со второй недели при недоношенности) лекарственных препаратов витамина D– стандартная практика отечественной педиатрии. Но дозировку и длительность курса должен определять врач, так как одинаково опасны как нехватка, так и переизбыток «солнечного витамина», который в случае передозировки проявляет токсическое действие – в первую очередь на почки и печень. Обычно в целях профилактики малышам назначают водный или масляный раствор холекальциферола (витамина D3)в количестве 400 МЕ до полугода, 400–600 МЕ с 6 месяцев до года и 600 МЕ после года.Водный раствор легче усваивается организмом. Превышение указанных дозировок возможно при проявлении симптомов заболевания. В таком случае речь будет идти о 2000–5000 МЕ. Чтобы узнать реальный уровень содержания в крови витамина D, можно сдать анализ крови, который даст точную информацию о наличии гипо- или гипервитаминоза D, что поможет врачу подобрать подходящую дозировку или же принять решение об отмене препарата. Однако, к сожалению, такой анализ не входит в число услуг, оказываемых по медицинскому полису, и делать его придётся платно. Приём витамина D может чередоваться с курсом УФО (ультрафиолетового облучения). 10–20 сеансов по 2 раза в течение года будут способствовать интенсивной выработке холекальциферола в коже и его накоплению в организме. Внимание современной педиатрии и самих родителей к проблеме дефицита витамина D поможет и принятие предупредительных мер в большинстве случаев помогает избежать рахита или его серьёзных проявлений даже в том случае, когда ребёнок входит в группу риска данной патологии. Многих родителей беспокоит то, что признаки заболевания рахита на ранней стадии часто носят скрытый характер. То есть внешне малыш может выглядеть вполне благополучно, а на самом деле испытывать нехватку витамина D и иметь нарушения фосфорно-кальциевого обмена. Именно поэтому очень важно посещать все плановые осмотры у разных специалистов: педиатра, невролога, ортопеда и других. Они могут заподозрить рахит по косвенным признакам, не дожидаясь его тяжёлых последствий в виде искривления, деформации костей и развития сопутствующих органных и системных патологий. Первые симптомы рахита могут проявиться в 2–3-месячном возрасте и будут носить характер неврологических отклонений. Родителей могут насторожить такие перемены в поведении, как появление повышенной возбудимости, тревожности, беспокойства, нарушение сна, испуг, вздрагивание от резких звуков или включения яркого света. При плаче наблюдается тремор подбородка. Аппетит отсутствует. Тонус мышц понижается, и ребёнок из активного и подвижного превращается в вялого и ослабленного. Края и швы родничка становятся податливыми. Отмечаются запоры и задержка появления зубов. Увеличиваются печень и селезёнка. Обычно имеет место чрезмерная потливость младенца, при этом пот отличается кислым запахом и раздражающим действием на кожу. Зуд вызывает постоянное трение головой о подушку и облысение затылочной части. Моча также становится кислой и едкой, что служит дополнительным раздражающим фактором. К 6 месяцам при отсутствии должного лечения заболевание заметно прогрессирует. Со стороны нервной и мышечно-связочной систем наблюдается отставание в развитии. Малыш испытывает трудности с поворачиванием со спины на живот и наоборот, не садится при потягивании его за ручки. Редки лепет и гуленье, впоследствии имеет место задержка речевого развития. Отсутствие должной минерализации ведёт к размягчению костной ткани(остеомаляции), особенно заметному в плоских костях черепа.Происходит уплощение затылка, вдавливание нижней части грудной клетки («грудь сапожника» или её выпячивание («куриная/петушиная грудь»), расширение трубчатых костей на концах, искривление позвоночника, сужение таза. Выпячивание живота связано с гипотонией мышц. Если минерализацию кости не восстановить к началу хождения, то вероятна О- или Х-образная деформация ног. Разрастания неминерализованной ткани ведут к увеличению объёма головы, гиперплазии (выбуханию) лобных и теменных бугров, «чёткам» – утолщениям на рёбрах и «браслетам» на руках. Изменения скелета опасны нарушением работы внутренних органов. Из-за деформации грудной клетки создаются предпосылки для лёгочных болезней (туберкулёза и пневмонии), нарушения дыхания, частых инфекций дыхательных путей. Может ухудшиться сократительная способность сердечной мышцы, появиться тахикардия. Трансформация черепа чревата умственной отсталостью. Сужение таза у девочек способно в будущем осложнить роды. Вероятно развитие гипотонуса кишечника, на фоне чего возникают постоянные запоры. На фоне нарушения фосфорно-кальциевого обмена падает гемоглобин, развивается железодефицитная анемия, о которой может свидетельствовать бледность, «мраморность» кожных покровов – также характерный признак заболевания рахита. Есть несколько параметров, на основе которых строятся классификации рахита. Степень тяжести заболевания, наличие или отсутствие правильной профилактики и терапии определяют, насколько тяжёлыми будут последствия рахита. Рахит, протекший в лёгкой форме, не приведший к деформации скелета и нарушению работы органов, не оставляет опасных последствий. В противоположном случае возможны следующие долгосрочные осложнения рахита: Как видим, последствия рахита отнюдь не безобидны, так что при малейшем подозрении следует скорее отправляться по специалистам, чтобы остановить болезнь на ранней, относительно безопасной стадии. Возникшее у родителей подозрение на рахит не должно служить поводом к самолечению ударными дозами витамина D, так как это может привести к токсическому поражению почек и других органов. Диагностику рахита следует доверить педиатру, который на основе клинической картины и ряда обследований должен назначить адекватную терапию. В результатах анализов мочи и крови на рахит указывают: Рентгенограмма и УЗИ– информативные методы для определения состояния костно-суставной системы. На рентгеновских снимках в случае рахита будут видны пониженная минерализация костной ткани трубчатых и плоских костей, изменения в зонах роста – утолщения на концах трубчатых костей, искривления рёбер, грудины, ног. Рентген делается при диагностике в сложных случаях, а также для контроля течения тяжёлых форм рахита. В связи с потенциальной опасностью лучевого воздействия на малыша обычно ограничиваются снимками лучезапястного сустава и дистального отдела предплечья. Ультразвуковому исследованию могут быть подвергнуты суставы (при диагностике рахита), головной мозг (нейросонография может указывать на рахит и ряд других патологий новорожденных), внутренние органы (при тяжёлых формах рахита – для оценки их деформации). Многих родителей интересует вопрос, какой врач лечит рахит. В большинстве случаев диагностикой и терапией данного заболевания занимается педиатр. Именно он назначает основное лечение, определяет необходимую малышу дозировку витамина D, отслеживает динамику клинических проявлений. Но в связи с тем, что болезнь чревата самыми разными осложнениями, необходимы консультации узких специалистов. Невролог (невропатолог) сможет детально оценить характер неврологических изменений в состоянии ребёнка и дать родителям рекомендации по их целенаправленной коррекции. Невролог сможет разграничить рахит, гидроцефальный синдром и другие возможные отклонения в развитии. Ортопед поможет исправить костные деформации, назначит массаж и лечебную физкультуру, корректирующую обувь при наличии плоскостопия, ортопедические изделия при слабости суставно-связочного аппарата. Если ребёнок перенёс тяжёлую форму рахита, то наблюдение у ортопеда должно стать постоянным. Консультация гематолога может быть полезна при возникновении выраженной железодефицитной анемии как следствия рахита. Диетолог поможет правильно подобрать меню кормящей матери и растущего малыша с учётом его нарушений обмена веществ. Посещение гастроэнтеролога будет необходимостью, если причиной рахита выступают заболевания ЖКТ. Рахит – это системное заболевание, которое поражает в первую очередь костную ткань, а также затрагивает нервную, иммунную, пищеварительную, дыхательную и другие системы. Поэтому терапия рахита должна носить комплексный характер и объединять специфическое и неспецифическое лечение. Под специфическим лечением понимается применение медикаментов, прежде всего – витамина D, предпочтительнее водный раствор холекальциферола. Он назначается в количестве от 2000 до 5000 МЕ (в зависимости от тяжести болезни) ежедневно в продолжение месяца – 45 дней в зависимости от тяжести болезни. Для уточнения нужной дозы и предупреждения отравления витамином Dвозможно проведение анализа на уровень витамина D (25-OH витамин D) в организме ребёнка. Однако делать его придётся, скорее всего, платно, к тому же это малоприятное испытание для малыша, да и медсёстры не всегда справляются с забором венозной крови у младенцев. После ударных доз витамина D, когда врач отмечает уменьшение симптомов рахита, до 2–3 лет он может назначаться в профилактических дозах – по 400–600 МЕ в сутки. Некоторые педиатры назначают витамин D не как монопрепарат, а в составе детских витаминных комплексов, так как у детей на фоне рахита развивается полигиповитаминоз. Препараты кальция малышам, находящимся на грудном вскармливании, обычно не назначают, так как материнское молоко обычно богато эти макроэлементом. А вот самой маме следует придерживаться богатого кальцием питания, ей могут быть рекомендованы кальцийсодержащие фармакологические средства. Искусственникам, маловесным и недоношенным малышам кальций может быть назначен при сильной гипокальциемии, установленной в ходе обследований. Показания к приёму кальция – серьёзные изменения в костях при их замедленном образовании, деминерализации, остеомаляции. То же касается и препаратов фосфора – вещества, которое также играет важнейшую роль в остеогенезе. В медикаментозную терапию острого рахита также могут быть включены антиоксиданты (токоферол, бета-каротин, витамин С, глютаминовая кислота). Для улучшения работы вегетативной нервной и мышечной систем возможен месячный курс таких препаратов, как глицин, карнитин, аспаркам, панангин или же в маленьком возрасте (до 3-х лет) можно вдыхать запах из банки “Валериана П”, а свыше 3-х лет – подбирать дозировку с лечащим врачом. Не забудем и о неспецифическом лечении рахита. Оно включает следующие меры: Отдельное внимание стоит уделить питанию при рахите. Ещё раз подчеркнём важнейшую роль материнского молока в профилактике и неспецифической терапии этого заболевания. Только в грудном молоке матери, при условии её полноценного питания, в идеальном соотношении находятся все необходимые малышу нутриенты, включая витамин D,витамины группы В, кальций и фосфор. Заболеваемость рахитом среди детей, получающих грудное молоко, существенно ниже, а у заболевших он протекает легче и быстрее, чем у искусственников. Если же ребёнок находится на искусственном питании или его приходится докармливать из-за недостатка молока у мамы, следует подбирать адаптированные молочные смеси, в которые включены витамин D, фосфор, магний. Рекомендуются и кисломолочные смеси. Уже с 3-х недель начинается постепенный ввод в меню малыша соков и отваров гипоаллергенных фруктов, а с месячного возраста – фруктовых пюре. В 3 месяца в рацион входит круто сваренный яичный желток; в 3 с половиной – 4 месяца в ход идут овощные пюре из тыквы, кабачков, капусты; с 5 месяцев – протёртая до гомогенной массы куриная печень. В полгода вводится детский творожок, обогащённый кальцием, а также молочные каши, мясные пюре. Можно отваривать и измельчать белое нежирное мясо, курятину. Следует иметь в виду, что все блюда прикорма в рацион искусственников вводятся раньше, чем при кормлении грудью. Интенсивность и длительность массажа при рахите определяется возрастом малыша и степенью тяжести заболевания. Например, при обострении рахита воздействия должны быть крайне осторожными, лёгкими. Массаж поможет улучшить метаболические процессы и психомоторные функции, укрепить мышцы, приостановить негативные изменения в костно-хрящевой системе. В начале заболевания рекомендуется общеукрепляющий массаж, причём в связи с ослабленным состоянием малыша и быстрой утомляемостью рекомендуемые для данного возраста массажные нагрузки при остром рахите следует сократить вдвое. Осторожно производятся сгибание и разгибание конечностей в суставах. Дыхательные упражнения стимулируются лёгкими надавливаниями одной рукой на грудь. По мере роста ребёнка эти воздействия интенсифицируются. Если намечаются деформации костей грудной клетки, то особое внимание следует уделить грудине, области между лопаток, межреберным мышцам. Резкие, ударные массажные движения не желательны. Надо отдать предпочтение поглаживаниям и растираниям, так как малыш крайне чувствителен и возбудим в период «расцвета» рахита. При О-образном искривлении ног, формировании плоско-вальгусной стопы на наружной стороне бедер делается укрепляющий массаж, а на внутренней их поверхности – расслабляющий. При Х-образном искривлении – наоборот. Часто при рахите из-за низкого мышечного тонуса ягодиц развивается coxavara, или варусная деформация шейки бедра. Для коррекции этого дефекта нужно поглаживать и разминать ягодицы, область тазобедренного сустава. Полезно стимулировать рефлекторное сгибание-разгибание пальцев стопы, надавливая на область под 2–3 пальцами, а потом проводя с нажимом до середины пятки большим пальцем. При выпуклом рахитичном животике надо направить усилия на укрепление мышц живота, поглаживая его круговыми движениями по ходу часовой стрелки. Затем производить одновременные разнонаправленные (вверх и вниз) поглаживания двумя ладонями; поглаживания от грудной клетки вниз. Массаж спины будет заключаться в поглаживаниях снизу-вверх и в сторону, по краю лопаток до подмышки. Желательно, чтобы специалист показал молодым родителям приёмы массажа при рахите, или же можно воспользоваться обучающими роликами из Интернета. Многих людей интересует вопрос: возможен ли рахит у взрослых? Строго говоря, нет. Это специфическое заболевание детей первого – второго, реже третьего годов жизни. Хотя сходные явления (деминерализация, утрата плотности и прочности, искривление костей) имеют место и у взрослых пациентов. И здесь отдельного разговора заслуживает такая тема, как рахит и остеопороз. Это взаимосвязанные, родственные патологии костной системы, имеющие метаболическую природу, то есть обусловленные нарушением обмена веществ. Разница между ними заключается в следующем. При рахите недостаточная минерализация и размягчение (остеомаляция) имеют место в процессе роста и формирования скелета, при этом сама остеоидная ткань образуется в достаточном количестве. А при остеопорозе происходят вымывание минералов и утрата прочности сформированными костями, при этом остеогенез замедлен, преобладает разрушение клеток кости. Раньше остеопороз считался исключительно проблемой людей старшего возраста. Однако сегодня в медицинской практике также говорится о детском и подростковом остеопорозе. Ещё более широко распространена у юных пациентов остеопения – предшественница остеопороза, начальная стадия уменьшения плотности костной ткани. Обследования подрастающего поколения с помощью денситометрии указывают на наличие остеопении примерно у половины детей 10–16 лет. Недостаток минеральной плотности и массы костной ткани обычно выявляется в подростковом возрасте в связи с переломами, болями в позвоночнике и конечностях. Неприятные ощущения при долгом нахождении в одном положении, низкий рост, неправильная осанка, ассиметричные складки кожи на теле могут указывать на остеопению или остеопороз. В подростковом возрасте нарушению костного метаболизма, минерального обмена способствуют слишком интенсивный рост и перестройка организма, значительно увеличивающие потребность в витаминах, микроэлементах и других нутриентах. Отравление растущего организма курением, алкоголем или наркотиками – фактор повышения риска развития остеопороза. Особенно бдительными должны быть родители тех подростков, которые перенесли рахит в средней или тяжёлой форме. Ведь чем основательнее сформирован скелет в раннем детстве, чем больше, плотной костной ткани образовалась в организме, тем менее вероятно развитие остеопороза спустя годы. На связь между рахитом и остеопорозом сегодня указывают многие исследователи патологий костной системы. Одним из первых обратился к данной проблеме доктор медицинских наук, профессор Виллорий Иванович Струков, более четырёх десятилетий изучавший рахит, остеопению и остеопороз, нарушения обмена кальция и фосфора и другие костные патологии. Он пришёл к выводу, что остеопороз у взрослых – это педиатрически детерминированная болезнь, то есть обусловленная последствиями перенесённого в младенчестве рахита. И начинать профилактику остеопороза надо с детских лет! Итак, значительное нарушение минерализации костной ткани в раннем детстве даже после снятие диагноза рахита имеет длительные негативные последствия для костной системы ребёнка, а потом и взрослого. Чтобы их минимизировать, стоит давать ребёнку и после 3–4 лет фармакологические средства для укрепления костей, конечно же, согласовав свои действия с лечащим врачом. Уменьшить последствия рахита поможет разработанный профессором Виллорием Струковым препарат «Остеомед», широко применяемый в педиатрии. Его плюсом является то, что он способствует отложению кальция именно в костях, а не в мягких тканях, не вызывает гиперкальциемии, кальциноза. Это происходит благодаря тому, что «Остеомед» улучшает костный метаболизм, восстанавливает процессы ремоделирования костей, повышая активность остеобластов – клеток-строителей костной ткани. «Остеомед» улучшает остеогенез (образование новой костной ткани) благодаря содержанию в нём уникального пчелопродукта – гомогената трутнево-расплодного, или трутневого молочка. Присутствующие в этом веществе фитогормоны (тестостерон, пролактин, прогестерон, эстрадиол) обладают мощным стимулирующим действием на костный и мышечный анаболизм, причём без тех опасных побочных эффектов, которыми обладают синтетические аналоги гормонов. А минерализацию костных тканей обеспечивают в составе «Остеомеда»: «Остеомед» – эффективное натуральное средство лечения и профилактики остеопороза, а также терапии переломов, заживление которых он значительно ускоряет. Также нельзя обойти вниманием препарат «Остео-Вит», который является источником витамина D. Кроме того эта биодобавка содержит витамин В6, который также важен для нормального обмена кальция в организме. Этот препарат является прекрасным средством для профилактики рахита и других костных заболеваний. Интересно заглянуть в историю рахита как в характерное зеркало развития научной и медицинской мысли. Перечисления клинических проявлений рахита оставили нам уже врачи античности (Соран Эфесский и Гален), а ещё подробнее болезнь описали европейские медики XVII века (Гильмо, Вайстлер и Бутис). В ХIХ столетии учёные (Кассовитц, Куттнер, Хотовицкий) обратили внимание на сезонный характер обострения рахита и связали это с недостатком солнечного света. Также в терапии заболевания важное место отводилось сбалансированному, полноценному питанию. Корсаков указывал на нехватку кальция (извести) как причину рахита, Вегнер и Кассовитц – на дефицит фосфора. Кстати, рыбий жир первоначально назначался больным именно как источник фосфора. В начале ХХ века отечественный исследователь Шабад подчеркнул роль фосфорно-кальциевого баланса при рахите, а также предположил, что целебным действием в рыбьем жире обладает не фосфор, а нечто иное. Социально-бытовую обусловленность рахита отмечали Быстров и Кисель. В 1919 году Хульдшинский открыл лечебный эффект кварцевой лампы при рахите. Чуть раньше, в 1918, Мелланби доказал исцеляющее действие жира трески в экспериментах над собаками с искусственно вызванным рахитом. Он связал это с наличием в жире некоего витамина. Учёная общественность предположила, что это витамин А. Однако Мак-Коллум в своём эксперименте сделал витамин А в рыбьем жире неактивным с помощью кислорода и установил, что это не лишает вещество целительной силы. Значит, антирахитическим действием обладал какой-то другой витамин, который и назвали витамином D. Структурную формулу витаминов D2 и D3 вывел Виндаус только в 1936 году. Хотя с этого времени лечение и профилактика рахита обрели научную основу, история рахита не закончилась. И сегодня внимание многих учёных продолжает быть приковано к проблеме рахита, минимизации его рисков и последствий. Немало в борьбе с рахитом зависит и от информированности и сознательности широких масс населения, в первую очередь – родителей. Придерживаясь здорового образа жизни, своевременно проводя профилактические и лечебные мероприятия, ослабляя последствия рахита, родители избавляют своего малыша от многих пожизненных проблем со здоровьем, включая такое опасное заболевание, как остеопороз.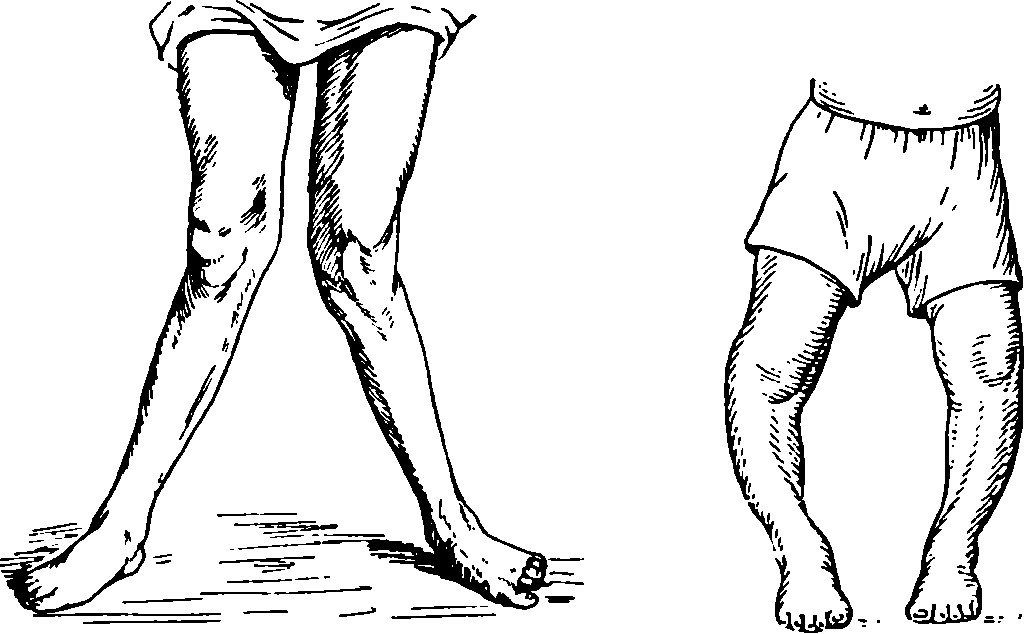
Содержание:
Что представляет собой заболевание рахит?
Уровень заболеваемости рахитом вчера и сегодня
Российская статистика
Патогенетические причины рахита
Факторы и группы риска развития рахита
В состоянии здоровья ребёнка решающее значение для возникновения рахита имеют:
Экология
Таким образом, в группу риска развития рахита входят следующие категории детей:
Как избежать рахита?
До рождения малыша
После рождения малыша
Признаки заболевания рахитом
Первые симптомы
Прогрессирование заболевания
Классификация рахита
По этиологии (причине болезни) выделяют:
По течению выделяют:
Последствия рахита
Диагностика рахита
Какой врач лечит рахит?
Методы терапии рахита
Специфическое лечение
Неспецифическое лечение
Питание при рахите
Массаж при рахите
Бывает ли рахит у взрослых?
Как связаны рахит и остеопороз?
Детский и подростковый остеопороз
Начинать профилактику остеопороза надо с детских лет
Уменьшить последствия рахита!
Из истории рахита
Наши дни
Официальный сайт ОСТЕОМЕД компании ПАРАФАРМ
Здоровье: остео- и хондропротекторы. Остеомед Парафарм
Здоровье: крепкие зубы, волосы, ногти, кости, суставы. Всё о кальции










